 清澤のコメント:ハードコンタクトレンズを長い間使っていたという片側の軽い眼瞼下垂の方を診ました。眼瞼下垂の解説が今月の「日本の眼科」に取り上げられています。今となっては、私は自分では手術はもうしませんが、眼科の診療では眼瞼下垂の知識は必須のものです。この記事前半に記載された方法で診断し、手術が必要な場合に、私は友人で眼瞼下垂手術を得意とする先生方に手術の要否を相談します。このブログ記事は、手術の目的や概要を患者さんに知らせることなので、具体的な手術術式に関しては短縮割愛します。患者さん向けにかみ砕いたつもりですが、日本眼科医会会員の眼科医であれば「日本の眼科」誌を、またそうでなければ他のページもご参照ください。
清澤のコメント:ハードコンタクトレンズを長い間使っていたという片側の軽い眼瞼下垂の方を診ました。眼瞼下垂の解説が今月の「日本の眼科」に取り上げられています。今となっては、私は自分では手術はもうしませんが、眼科の診療では眼瞼下垂の知識は必須のものです。この記事前半に記載された方法で診断し、手術が必要な場合に、私は友人で眼瞼下垂手術を得意とする先生方に手術の要否を相談します。このブログ記事は、手術の目的や概要を患者さんに知らせることなので、具体的な手術術式に関しては短縮割愛します。患者さん向けにかみ砕いたつもりですが、日本眼科医会会員の眼科医であれば「日本の眼科」誌を、またそうでなければ他のページもご参照ください。
ーーーーーー
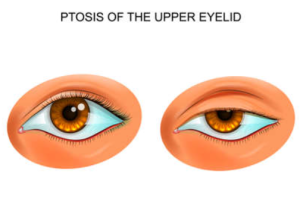
眼瞼下垂 秋山玲奈・野田美香 記事の抄出です
要約:眼瞼下垂は,正面視で上眼瞼縁が下がった状態を指す。筋組織や腱膜の異常,または動眼神経の異常により引き起こされる病態である。上眼瞼縁と瞳孔中心との位置関係や挙筋機能を評価し,術式を選択する。眼瞼下垂の原因の鑑別には,問診に加え,瞳孔及び眼球運動の評価が重要である。眼瞼下垂の多くは外科的治療で改善が期待できる。挙筋機能が良好な症例には挙筋腱膜縫着術,眼瞼皮膚弛緩のみの症例に対しては眉毛下皮膚切除術が主に選択される。
ーーーーー
Ⅰ.分 類:
眼瞼下垂は大きく先天性,後天性,偽性に大別される。
先天性眼瞼下垂は眼瞼下垂以外の異常がない単純型下垂が 90% 以上を占め,75%が片眼性,25%が両眼性である。眼瞼挙筋の発達障害のため挙筋機能が通常不良なものが多い。
後天性眼瞼下垂はさらに腱膜性,神経原性,筋原性,外傷性,及び機械的下垂に分類される。最も頻度が高いのが腱膜性眼瞼下垂である。腱膜性眼瞼下垂の原因として加齢,内眼手術後,コンタクトレンズの長期装用などが挙げられる。神経原性には動眼神経麻痺と Horner 症候群が含まれ,筋原性の代表的なものとしては重症筋無力症,筋強直性ジストロフィー,慢性進行性外眼筋麻痺(CPEO:chronic progressive external ophthalmoplegia)などが挙げられる。機械的下垂は眼瞼腫瘍や涙腺腫大
などに伴い,上眼瞼の重量が増すことで眼瞼の挙上力が低下した状態を指す。老人性皮膚弛緩や顔面神経麻痺,眼瞼痙攣は偽性眼瞼下垂に分類される。
Ⅱ.診 断
問診が非常に重要であり,発症時期,日内変動の有無,複視の有無,コンタクトレンズ装用歴,既往歴を聴取する。
腱膜性眼瞼下垂の多くは加齢性の変化であり,両眼性が多いが進行の左右差で片眼性となることもある。眼瞼挙筋腱膜は加齢性変化に伴い菲薄化や断裂,瞼板からの離解が生じる。更に,眼科手術の既往が加わるとこの変化が大きくなる場合が多い。特に線維柱帯切除術後は腱膜性眼瞼下垂の発生率が高い。コンタクトレンズ(特にハードコンタクトレンズ)の長期装用も腱膜性眼瞼下垂の原因となる(清澤注:これは大切)。挙筋機能自体は通常正常であるとされるが,高度の下垂になると計測上の挙筋機能は低下する。
神経原性眼瞼下垂の診断には瞳孔と眼球運動の確認が重要である。眼瞼下垂に眼球運動障害,眼位異常,もしくは瞳孔散大を伴えば動眼神経麻痺を疑う。片眼性が多く,眼球の内・上・下転障害による麻痺性外斜視を伴う。動眼神経麻痺の原因としては糖尿病や高血圧などによる虚血が最も多いが,特に患眼が散瞳しているときは脳動脈瘤を疑い,早急に脳外科へ紹介する必要がある。逆に瞳孔が縮瞳しているときは交感神経の麻痺である Horner 症候群が疑われる。交感神経支配のミュラー筋麻痺による下垂であり,下眼瞼ミュラー筋の麻痺による下眼瞼挙上と併せて瞼裂狭小を伴う。Horner 症候群の原因として多発性硬化症や縦隔腫瘍などの精査が必要となり,神経内科への受診を勧める。
筋原性眼瞼下垂の重症筋無力症は,神経筋接合部の障害で生じる自己免疫疾患である。日内変動や複視を認め,片眼性と両眼性のどちらも生じ得る。重症筋無力症の初発症状の 71.9%が眼瞼下垂,47.3%が複視であるため,最初に眼科医が正しく鑑別できることが重要である。外来で最も簡便にできる検査として上方注視負荷試験がある。1 分間の最大上方視を指示し,眼瞼下垂が出現もしくは増悪すれば陽性とする。(清澤)また眼筋型の約 50%で抗アセチルコリン抗体が陽性となるため8),可能であれば血液検査も行い,神経内科や神経眼科への紹介が望ましい。
老人性皮膚弛緩や眉毛の挙上障害がある顔面神経麻痺は,上眼瞼の皮膚が瞼縁に被さった状態であり余剰の皮膚を上げると上眼瞼縁の位置は保たれている。また眼輪筋の不随意な収縮により閉瞼してしまう眼瞼痙攣もまぶたが下がっているようにみえるが偽性眼瞼下垂と診断される。
Ⅲ.眼瞼下垂の評価と手術適応
正常の上眼瞼縁の位置は,正面視で上方角膜輪部より 1-2 mm 下方とされており,それより下方に位置する場合を眼瞼下垂と診断する。眼瞼下垂の客観的な評価の指標として以下の検査を行う。
1.眼瞼縁角膜反射距離を計測
上眼瞼縁から瞳孔中心(角膜頂点反射)までの距離である眼瞼縁角膜反射距離(margin reflex distance: MRD)を計測する。MRD の正常値は 3.0-5.5 mm であり,2 mm 以下が手術適応の目安とされる。
2.挙筋機能(levator function)の計測
眼瞼下垂の患者は視界を広げるために眉毛を挙上させ,前頭部に深い皺を伴っていることも少なくない。眉毛を動かないように指で固定した状態で,ペンライトで上方視と下方視を指示する。それぞれの状態で上眼瞼縁の位置を計測し,その差を算出する。正常値は幼児で 10 mm,20-30 代で 15 mm,70 代で 11 mm であり,異常値は成人で 12 mm 以下となる。
腱膜性眼瞼下垂の手術適応は,基本的には患者の希望を尊重して検討する。下垂が原因で上方の視界制限をきたしている場合は手術適応である。正面視で角膜頂点反射が見えなければ高度の下垂と考えられ,実際はそこまで進行する前に手術を受けてもらう方が望ましい。下垂の代償として高度に眉毛を挙上させるため,頭痛,眼精疲労や肩こりを主訴とする症例は多く,手術を検討する一つの判断基準になる。筋原性や神経原性下垂でも原疾患治療後に残存する挙筋機能に応じて手術適応となり,外傷性では自然軽快も期待できるため半年程度は経過観察を行う。
Ⅳ.手術術式
挙筋機能のある後天性眼瞼下垂に対しては主に挙筋腱膜のみを前転する方法,ミュラー筋のみをタッキングする方法,挙筋腱膜及びミュラー筋を前転す
る方法に分類される。挙筋機能が不良の眼瞼下垂に対しては前頭筋吊り上げ術が適応となる。
ここでは挙筋腱膜を前転する挙筋腱膜縫着術と眼瞼皮膚弛緩症に対する眉毛下皮膚切除術について紹介する。
1.挙筋腱膜縫着術
1) デザイン
本来の重瞼線がある場合はそれを基準とし,重瞼線がいくつもある場合は最も深い線もしくは一番上の線を選ぶ。
2) 麻 酔
エピネフリン含有 2%キシロカイン ® を切開予定線に 30 G 針でゆっくりと注入する。
3) 皮膚切開
メスを持つ指以外すべての指で皮膚にテンションをかけつつ,15 番メスで切開する。
4) 瞼板露出
5) 挙筋腱膜剝離
6) 腱膜瞼板縫合
瞳孔中央の位置で腱膜の前面側から後面側に 6-0プロリン ® を通糸した後,瞼板上縁 3 分の 2 の位置に通糸して仮縫合を行う。
7) 重瞼形成・皮膚縫合
2.眉毛下皮膚切除
1) デザイン・シミュレーション
患者を座位にして行う。(略)
2) 麻 酔
エピネフリン含有 2%キシロカイン ® を切開予定線に 30 G 針でゆっくりと注入する。
3) 皮膚切開・皮膚切除
マーキングに沿って皮膚切開を行う。
4) 皮下縫合
5) 皮膚縫合
お わ り に
眼瞼下垂の分類,診断,手術適応,及び術式について解説した。一概に「まぶたがさがった」と言っても様々な疾患が隠れている可能性もあり,包括的
に臨床所見をとることが重要である。眼瞼下垂の多くは手術で治療可能な疾患であり,クリニックで外来手術としても広く行われつつある。眼瞼下垂手術
は機能的にも整容的にも改善が望めるため,適切な診断と治療は患者の QOL 向上に寄与すると考えられる。




コメント