偽水晶体性水疱性角膜症
清澤のコメント:白内障と複数の緑内障の手術手技を経た患者さんから水疱性角膜症についての相談を受けましたのでネットで調べなおしてみました。それだけが原因というわけでもないでしょうが、緑内障も白内障手術後の水疱性角膜症の大きな原因の一つに挙げられています。米国眼科学会のhttps://eyewiki.aao.org/Pseudophakic_Bullous_Keratopathyを参考に抄出します。元の記事の寄稿者:Jason Kwok、MD。
前房眼内レンズ(ACIOL)に続発する偽水晶体角膜浮腫。画像提供:Hall Chew、MD(トロント大学)
 疾患
疾患
偽水晶体水疱性角膜症(PBK)または偽水晶体角膜浮腫(PCE)は、伝統的に、白内障手術および眼内レンズ(IOL)移植後の不可逆性角膜浮腫の発症を指します。最初は内皮の外傷があり、その後進行性の間質および上皮の浮腫が続きます。上皮性浮腫は水疱の形成をもたらすため、水疱性角膜症と呼ばれます。
病因
角膜内皮は、角膜の透明性を維持する上で重要です。術前、術中、および術後の角膜内皮細胞の喪失はすべて、水疱性角膜症における不可逆的な角膜浮腫の発症に寄与すると考えられています。
術前、内皮細胞数が少ないと、これらの眼の水疱性角膜症のリスクが高まります。術中、外科的外傷は内皮喪失の重要な原因です。これには、器具およびIOLによる角膜内皮の直接的な損傷、水晶体超音波吸引術の過剰使用、洗浄液の毒性、および前房への硝子体の脱出を伴う後嚢破裂が含まれる可能性があります。術後、様々な実体は、炎症および緑内障を含むがこれらに限定されない術後角膜浮腫を発症するリスクを高める可能性があります。
偽水晶体性水疱性角膜症の病因。(術前、術中、術後の要因)Narayanan et al(2006)から改作。
白内障手術後の水疱性角膜症の発症までの平均時間は8ヶ月から7年の範囲です。
危険因子
術前の内皮細胞数が少ないリスクのある眼は、水疱性角膜症を発症するリスクが高くなります。
・高齢者
・既存のフックス角膜ジストロフィー
・前房眼内レンズ(ACIOL)の挿入
・以前の眼内手術
・浅い前房
・緑内障
・以前の眼の外傷
・全身状態(糖尿病、慢性閉塞性肺疾患)
防止
水疱性角膜症を発症するリスクが高い眼では、リスクを下げるために外科的手法を変更することが重要です。分散粘弾性(ヒーロン)は、手術中に寛大かつ頻繁に適用する必要があります。プレチョップ技術の使用を含む超音波節約技術を検討する必要があります。高リスクの場合、被膜外白内障摘出術のような超音波ゼロの技術の使用も検討できます。
病態生理学
内皮細胞は、角膜実質から液体を継続的に排出することにより、角膜の透明性を維持する上で重要な役割を果たします。内皮細胞への損傷は、角膜に入る水が残りの生存可能な内皮細胞のポンプ能力を上回る場合、角膜の透明性に悪影響を及ぼします。角膜の透明性を維持するには、およそ700細胞/mm2が必要です。
偽水晶体水疱性角膜症の患者の感染した水疱。画像提供:Hall Chew、MD(トロント大学)。
疫学
白内障手術を受けた人の1〜2%が術後持続性浮腫を発症すると推定されています。古い外科技術と眼内レンズの設計は、術後の角膜浮腫の数が多いことに関連していました。現在、術前の内皮細胞数と外科的外傷は、水疱性角膜症の発症にとって最も重要な要因です。水疱性角膜症の場合、人種や性的嗜好は見られませんでした。
診断
水疱性角膜症の診断は、病歴、以前の眼内手術の詳細な病歴を含む危険因子の注意深い評価、および細隙灯検査に基づいて、主に臨床的です。
歴史
水疱性角膜症の患者は通常、罹患した眼の眼内手術の既往歴のある高齢者になります。彼らは、特に朝に、視力が徐々に悪化することを支持します。患者はまた、以前の眼内手術が単純ではなく、術中および/または術後の合併症を伴うことを示している可能性があります。
身体検査
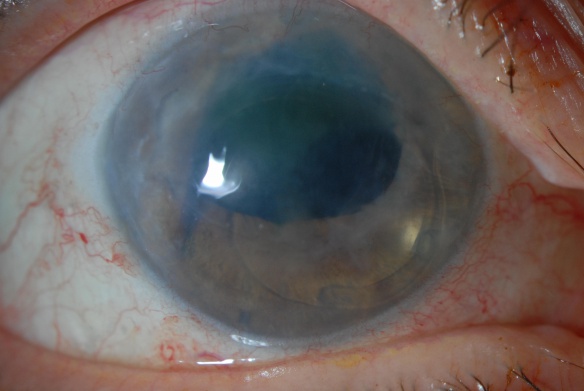
影響を受けた目の視力が低下します。細隙灯検査は、関連する角膜肥厚および深い角膜ひだの存在を伴う中心角膜浮腫を示す場合があります。虹彩透視障害、瞳孔の不規則性、後嚢の破裂、および前房内の硝子体の存在を含む、以前の術中の外科的合併症の兆候が存在する可能性があります。眼内レンズの位置と種類(存在する場合)を記録する必要があります。角膜内皮の注意深い検査を実施する必要があります。水疱性角膜症のより進行した段階では、角膜表面に水疱が観察されることがあります。反対側の眼は、根底にある内皮角膜ジストロフィーを探すために検査されるべきです。
サイン
・角膜浮腫(上皮、間質、および内皮)
・内皮のひだ
・上皮微小嚢胞
・上皮水疱
・間質のかすみと瘢痕形成
・上皮の欠陥
・角膜血管新生
・角膜の厚さの増加
症状
患者は、初診時に無症候性である可能性があります。初期の段階では、患者は視力とコントラスト感度の軽度の低下に気付く場合があります。より進行した段階では、患者は上皮浮腫の存在に対応する視力の有意な低下に気付く場合があります。それらはまた、結果として角膜神経が伸びることによる上皮の腫れ、または角膜水疱の破裂による不快感および痛みを支持する可能性があります。
偽水晶体水疱性角膜症の患者におけるスペキュラーマイクロスコープ検査。角膜浮腫のため画質が悪く、角膜内皮細胞を簡単に特定することができません。画像提供:Jason Kwok、MD
診断手順
細隙灯検査に加えて、診断を確認するためにいくつかの手順を利用することができます。
・角膜厚さ測定は、角膜浮腫の領域全体で角膜中央部の厚さ(CCT)を確実に取得し、角膜の厚さが増加していることを確認できます。術前の角膜厚さ測定は、640ミクロンを超える術前のCCT値が、白内障手術後に患者に不可逆的な角膜浮腫を発症させやすくするため、有用である可能性があります。
・スペキュラー顕微鏡は、内皮細胞数が少ないこと、または内皮細胞のサイズと形状にばらつきがあることから明らかなように、内皮機能障害を確認できます。
鑑別診断
・フックスの内皮角膜ジストロフィー
・後部多形性角膜ジストロフィー(PPMD)
・先天性遺伝性内皮ジストロフィー(CHED)
・虹彩角膜内皮症候群(ICE)
・ヘルペス性間質性角膜炎(HSK)
・再発性角膜びらん症候群(RCES)
管理
PBKの管理は通常、最初は非手術的に管理されます。ただし、その管理が失敗した場合は、手術を検討する必要があります。
医学(非手術的)療法
患者が角膜浮腫の症状を示している場合は、治療を開始する必要があります。高張食塩水点眼と軟膏(塩化ナトリウム5%)が第一選択治療です。これらの点眼は高張性の涙液膜を作り、角膜から水を引き出します。破裂した上皮水疱は、抗生物質と潤滑剤の滴による治療、および症状の緩和のための包帯的なコンタクトレンズの使用を含む、角膜剥離と同様に管理する必要があります。感染した上皮性水疱は、抗生物質の点眼による感染性角膜炎として管理する必要があります。角膜炎が視力を脅かす場合は、角膜培養を行う必要があります。




コメント