眼疾患で拝見している患者さんに、以前から右の耳の前にできていた主流性病変について相談されました。耳下腺腫瘍の可能性を考えて、大学病院の耳鼻科に紹介いたしました。日本形成外科学会の既存ホームページとジョンスホプキンス大のページを参考に「耳下腺腫瘍」についてまとめてみます。
ーーーーー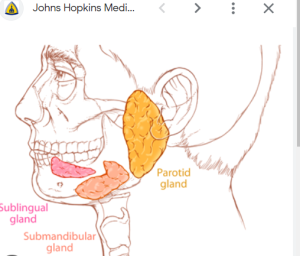
◎ 耳下腺腫瘍について知っておくべきこと(ジョンスホプキンス大)
- 顔の片側の痛みのない腫れは、耳下腺の腫瘤または腫瘍を示している可能性があります。
- ほとんどの耳下腺腫瘍は良性です(癌性ではありません)。最も一般的なタイプの多形性腺腫は、成長が遅く、悪性になる可能性が低いです。
- 耳下腺のがんは、耳下腺自体から発生するか、皮膚などの別の場所から耳下腺に広がる(転移する)可能性があります。
- 治療は通常、腫瘍を完全に切除する手術を行います。
ーーーーーーー
日本形成外科学会から
- 耳下腺腫瘍とは
耳下腺とはおたふく風邪で腫れる唾液を作る臓器の一つで、左右の耳の前方に位置します。耳下腺内には顔面神経が走行しており、顔面神経の外側を浅葉、内側を深葉と呼んでいます。耳下腺腫瘍は腫瘍全体からみれば3%前後で、発生頻度も10万人に1~3人といわれています。耳下腺腫瘍の中で約80%程が良性とされ、良性腫瘍の中でも多型腺腫が70~80%を占め、他に腺リンパ腫、血管腫、脂肪腫などを認めることもあります。
良性の耳下腺腫瘍は一般にゆっくりと増殖するため腫瘤を触れる以外は無症状のことが多く、数ヶ月から数年の経過で耳前部にピンポン玉様の腫瘤に気付き病院を受診することも少なくありません。
検査としては超音波検査、唾液腺造影、CT、MRI、RIシンチグラムなどがあげられ、腫瘍の形、大きさ、部位などから診断しますが、最終的に良性か悪性の判断、組織型は手術で採れた腫瘍を組織検査に出し確定診断を行います。
- 耳下腺腫瘍の治療法
治療は手術的に摘出することを第一とし、
- 再発防止
- 顔面神経の温存
- Frey症候群(後述)の発生防止
- 唾液瘻の発生防止
- 唾液機能の温存
などを考慮し手術を行います。
腫瘍の摘出方法には
- 核手術
- 耳下腺部分切除術
- 耳下腺浅葉切除術
などがあります。
核手術は腫瘍のみをくりぬく方法、部分切除術は腫瘍の周囲に耳下腺組織をつけて切除する方法、浅葉切除術は腫瘍を耳下腺浅葉と共に摘出する方法で、それぞれの手術には一長一短があり腫瘍の大きさや部位から判断し摘出方法を選択します。皮膚切開は耳前部を中心に上方と下方に切開を広げて行いますが腫瘍の大きさや部位で多少異なります。
- 耳下腺腫瘍の術後の問題点
術後の問題として、腫瘍の再発、顔面神経麻痺、Frey症候群などがあげられます。腫瘍の再発は切除方法や組織型によって異なります。部分切除術や浅葉切除術では核手術に比べ再発率は低いとされています。顔面神経麻痺の発生頻度は核手術や部分切除術などでは浅葉切除術に比べ低いとされています。顔面神経麻痺は多くは一過性のもので、術後経過中に多くは改善されます。Frey症候群とは手術後に耳下腺から唾液を作る指令を出す耳介側頭神経が再生の際に汗を作る汗腺に迷入したために、食事の際に耳前部が赤くなったり汗をかいたりする現象のことです。Frey症候群の発生頻度は切除方法によって異なりますが、核手術や部分切除術などでは浅葉切除術に比べ低いとされています。
ーーーーーー
◎ 耳下腺腫瘍とは何ですか 診断と治療方法(What is parotid tumor, and its treatment?と英語で聞いて、与えられたChat-GPTの答えを日本語訳してみました。日本語の質問には中断されて答えが生成されませんでした。)まずまずの答といえましょう。
耳下腺腫瘍は、耳のすぐ前にある最大の唾液腺である耳下腺に発生する異常な増殖です。これらの腫瘍は、良性(非がん性)または悪性(がん性)のいずれかです。
耳下腺腫瘍の診断は通常、身体診察、画像検査(MRIやCTスキャンなど)、生検を組み合わせて行います。生検では、腫瘍から少量の組織サンプルを採取し、顕微鏡で調べて、がん性かどうかを判断します。
耳下腺腫瘍の治療には、通常、腫瘍を切除する手術が含まれます。この手術には、周囲の健康な組織の一部を切除して、腫瘍をすべて切除したことを確認することも含まれる場合があります。腫瘍が癌性である場合、放射線療法や化学療法などの追加治療が必要になることがあります。場合によっては、腫瘍が小さく良性であれば、経過観察が選択肢となることがあります。
具体的な治療法は、腫瘍の種類、大きさ、位置、および他の部位への転移の有無によって異なります。耳下腺腫瘍の治療に経験のある医療専門家と協力して、個々のケースごとに最善の行動方針を決定することが重要です。




コメント