清澤のコメント:東京医科歯科大学は病的近視の眼底病変の治療を得意とする大学です。教授の大野京子先生が、今月号の日本眼科学会雑誌に生涯教育講座として病的近視の眼底病変を上梓されました。今までの同様の記事とは違う視点ですので、その要点を採録して見ます。勝手に大分短くしたので通読してみていただきたい。
ーーーーーー
まとめと初めに: 病的近視とは,眼底に瀰漫性萎縮以上の変化もしくは後部ぶどう腫(posterior staphyloma)を有する近視眼と定義されている.通常の眼軸長延長は主として眼球赤道部に生じるのに対し,病的近視眼では後部ぶどう腫により眼球後極部が突出・変形し,その結果,黄斑部網
膜や視神経など視機能上重要な神経組織が機械的に障害される.「病的近視患者を診たら常に視神経障害を疑う」ことが必要。近視の中でも病的近視は,失明原因の上位を占める疾患である.その原因は近視性黄斑症(myopic maculopathy),近視性牽引黄斑症(myopic traction maculopathy:MTM),緑内障などの眼底合併病変による.
Ⅲ 病的近視の定義:「病的近視とはびまん性萎縮以上の近視性眼底病変または後部ぶどう腫を有する近視眼」と定義されている.病的近視は強
度近視とは異なる病態であり,強度近視が近視の強さで定義されるのに対し,病的近視は眼底病変により定義される.
Ⅳ 病的近視の眼底病変:
1 .近視性黄斑症
近視性黄斑症:カテゴリー 1;紋理眼底(tessellated fundus),カテゴリー 2;びまん性萎縮(diffuse choroidal atrophy),カテゴリー 3;限局
性萎縮(patchy choroidal atrophy),カテゴリー 4;黄斑萎縮(macular atrophy)に分類されている.病的近視はこのうち,カテゴリー2以上の萎縮性変化を有するもの。
1)びまん性萎縮:境界がやや不明瞭な黄色の病変.視神経乳頭耳側から始まることが多く,のちに黄斑部一体を覆う病変となる.小児における将来の病的近視発症のサインとなる.OCT では,脈絡膜の高度の菲薄化が特徴.脈絡膜が高度に菲薄化した状態でも OCT では外層網膜および網膜色素上皮(retinal pigment epithelium:RPE)の構造はほぼ保たれている.矯正視力が 0.5 以上あることが多い.
2 )限局性萎縮:限局性萎縮はコーヌスと同程度の白色を呈する病変で境界明瞭な病変である.限局性萎縮は中心窩以外の部位に生じることが多く,拡大しても中心窩から離れる方向に拡大し,中心視力を障害することがほとんどない.病的近視眼で中心窩を含む限局性萎縮様の病変をみたときには,多くは MNV 周囲に生じた黄斑部萎縮である.OCT では同部位は脈絡膜の消失により外層網膜,RPE が欠損し,網膜内層が強膜に直接接している
状態となる。萎縮型加齢黄斑変性などと異なり,多くの症例でBruch膜も欠損,断裂していることが特徴であり,機械的なBruch膜断裂を伴うことが特徴。
3 )近視性黄斑部新生血管(MNV):病的近視眼における中心視力障害の原因となる主要な病変。病的近視眼の約 10%に生じ,1/3 の症例では両眼性.加齢黄斑変性に伴う MNV と比較し小型で滲出性変化が軽度。中心窩以外に生じる症例も多い。
自然経過は不良。約 5 年以上ではほとんどの症例で矯正視力 0.1 以下となる。長期的な視力低下の原因は MNV の再発よりもむしろ MNV 周囲に生じてくる黄斑部萎縮で、拡大し続ける可能性がある.脈絡膜がきわめて菲薄化した病的近視眼では新生血管が脈絡膜由来でない可能性もあり MNV と呼ぶ。MNV の診断には歪視などの自覚症状に加え,眼底所見,OCT,光干渉断層血管撮影(OCT angiography),蛍光眼底造影が重要。
鑑別診断として常に注意する必要があるものが,単純型黄斑部出血.単純型黄斑部出血は Bruch 膜の断裂である lacquer cracks が新たに生じる際に,脈絡膜毛細血管が障害され生じる出血と考えられる.20 代から 40 代前半までくらいに生じることが多い.診断には OCT angiography で血流がないこと,造影検査で出血内に過蛍光がないことの確認が有用である.フルオレセイン蛍光眼底造影で出血内に過蛍光がない場合にはまず単純型出血であり,その場合には抗血管内皮増殖因子(vascular endothelial growth factor:VEGF)は不要。多くの場合,出血は 3 か月前後で自然に吸収される。MNV の治療の第一選択は抗 VEGF 療法。約半数の症例では 1 回の治療で MNV の活動性が消失し,1 回施行して経過をみてから再注射を検討することが望ましい。その他の眼底病変として domeshaped macula(DSM)がある.DSM は黄斑部強膜の局所的肥厚と前方への突出である.DSM上および周囲に漿液性網膜剝離,MNV などが報告される。
2 .近視性牽引性黄斑症(MTM)
OCT を用いて病的近視眼では網膜分離症という病態がみられることが報告された。その後,長期自然経過において網膜分離症が中心窩網膜剝離や黄斑円孔網膜剝離などに進行すること,また,本病態に対し網膜硝子体手術が有効で 、OCT を用いて病的近視眼では網膜分離症という病態がみられる。網膜分離のみの段階でいつ手術を勧めるかについては未だ統一された見解はない。しかし外層網膜への機械的負荷がある程度高まっている状態では進行を抑制するために手術的介入を考えることが検討される。
中心窩周囲の内境界膜を意図的に残し,その周囲の内境界膜のみを剝離する中心窩周囲内境界膜剝離術(foveasparing internal limiting membrane peeling:FSIP)が考案された。
3 .緑内障を含む視神経障害
病的近視眼では従来黄斑部病変の方が注目されてきたが,実は視神経障害は高頻度かつ重要な失明原因である.病的近視の視神経障害は診断が困難なだけでなく,通常の緑内障よりも若くして発症し眼圧が正常より低めであっても進行し,完全失明に至ることもまれではない.「病的近視患者を診たら必ず視神経障害を疑う」を常に念頭に置く。
病的近視眼では視神経乳頭が多様に変形し(後天性巨大乳頭,小乳頭,極端な乳頭傾斜など),乳頭所見から視野障害を疑うことが難しい。さらに緑内障の診断や進行判定に重要な Humphrey 視野検査も,合併する萎縮病変や大きな PPA のために解釈が難しい。
病的近視患者の失明回避には,視神経障害の早期検出が重要であることを考え,東京医科歯科大学先端近視センターでは病的近視患者には定期的に Goldmann 視野検査(:GP)を施行している。V4 イソプターの欠損は近視性黄斑症や MTM では生じないため,視神経障害を考える重要なヒントである。病的近視による網膜病変では自覚症状は生じないと考えられ,症状にも耳を傾ける必要がある。GP では緑内障に非典型的な視野変化もみられる。特徴的な所見に gourd 状視野(注1:下の図)があり,鼻側に加え耳側も狭窄する視野である.
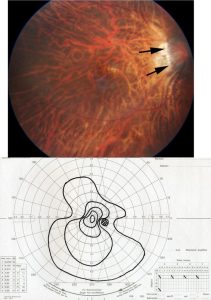
病的近視眼で視野障害を起こす病変は視神経およびその周囲に OCT で検出できる.緑内障にみられる篩状板欠損は病的近視眼では乳頭の機械的伸展のため高率にみられる.非強度近視眼にはみられない所見として,コーヌス内のピット,乳頭耳側のリッジ上の突出,intrachoroidal cavitation(ICC)などがある.ICC はそれだけでは視野障害を生じないが,ICC 上の網膜が陥頓,欠損すると視野障害の原因となる.特にリッジや ICC は眼底写真でも比較的容易に同定できるため,このような症例には定期的に視野検査を行うのが望ましい。
さらには,大きな PPA を伴う症例では,特に乳頭耳側において通常は視神経に近接して存在する ZinnHaller 動脈輪が視神経から離開してしまう。この離開に伴い,動脈輪から視神経に向かう血管の枝が伸展され,篩状板部位の虚血性変化の原因となっている可能性がある。
病的近視眼において,視野障害の原因となるこれらの構造異常を修復する治療法はない。したがって,眼圧が正常範囲であってもさらに低下させ,神経線維を保護する治療が現在の選択肢である。合併症に注意しながら早期の治療的介入が検討されてもよいと思われる.将来的には構造異常自体を修復する根本治療の確立が望まれる.
4 .後部ぶどう腫(posterior staphyloma)
病的近視にほぼ特異的な病態であり,これまで述べてきた黄斑部病変や視神経障害の原因が,後部ぶどう腫である。通常の近視眼における眼軸長延長は多くが眼球赤道部の伸長であるのに対し,後部ぶどう腫では黄斑部網膜や視神経といった重要な神経組織を含む眼球後極部が後方に突出して変形し,それにより,機械的にこれらの神経組織を損傷する。病的近視眼と非病的近視眼を区別する最も重要な病態が後部ぶどう腫と推察される。
後部ぶどう腫をOhnoMatsuiは 6 つのタイプに分類している.この分類は検眼鏡による観察に基づいた分類である。後部ぶどう腫はしばしば眼球の広範囲に及ぶことが多く,通常の 50 度の眼底写真や,6mm もしくは 9 mm の OCT スキャンではその全貌をとらえられないことが多い.眼軸長延長
に伴う強膜カーブのたわみは後部ぶどう腫とイコールではない.後部ぶどう腫の検出はそのエッジを可視化することによる。眼球の 3D magnetic resonance imaging(MRI)技術を確立し,眼球全体の形状を三次元的に観察することに世界で初めて成功した。眼球 3D MRI 技術により,病的近視
眼の眼球形状を 4 つに分類し,ぶどう腫の有無や範囲を客観的にとらえるものである。さらに,より簡便にぶどう腫を検出できる方法としてShinohara らは 23 mm の範囲を可視化できる超広角 OCT を用いて,後部ぶどう腫の有無や範囲を,エッジ所見の特徴から正確に検出できることを明らかにした。
黄斑部病変や視神経障害を生じたあとでは,視機能が完全に回復することはほぼ難しい.したがって,理想的にはこれらの合併病変を生じる前に,後部ぶどう腫を早期に検出し是正する治療が望まれる。このような小児を早期に同定し,視覚障害を起こす前に,ぶどう腫の進行を抑制する治療の確立が望まれる。




コメント